Được khám phá và sử dụng lần đầu tiên cho người vào năm 1922, insulin đã tạo nên một cuộc cách mạng trong việc điều trị bệnh đái tháo đường, đặc biệt là thể đái tháo đường type 1 (thể thiếu hụt hoàn toàn insulin) và những bệnh nhân đái tháo đường type 2 không đạt hiệu quả mong muốn với các thuốc đường uống, cũng như điều trị đái tháo đường trong thai kỳ.
Những phát triển tiếp theo trong công nghệ bào chế đã tạo ra nhiều dạng insulin mới, với tác dụng rút ngắn hoặc kéo dài ra, nhằm mục đích tạo thuận tiện cho người sử dụng và “bắt chước” tốt nhất tác dụng sinh lý của insulin trong cơ thể người. Bài viết này nhằm khái quát lại một số loại insulin thường được sử dụng và nhấn mạnh vào khía cạnh áp dụng insulin trong thực hành lâm sàng.
Contents
1.GIỚI THIỆU VỀ INSULIN
Insulin là một hormone polypeptide được tổng hợp và tiết ra từ các tế bào beta của đảo tụy Langerhans. Tụy là một cơ quan đặc biệt trong cơ thể, khi vừa có chức năng nội tiết, vừa có chức năng ngoại tiết. Chức năng ngoại tiết của tụy là tiết ra các loại enzyme tiêu hóa như trypsinogen, chymotrysinogen, lipase và amylase. Chức năng nội tiết của tụy là tiết ra các hormone như insulin, glucagon, somatostatin…(Bảng 1)

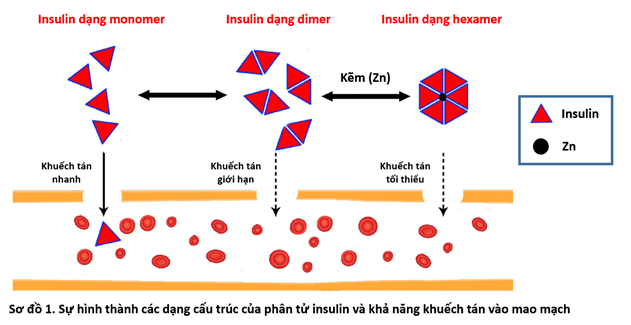
Phân tử insulin bao gồm 2 chuỗi polypeptide nối với nhau bởi các cầu nối disulfide, gồm: chuỗi A (21 amino acid) và chuỗi B (30 amino acid). Insulin là hormone duy nhất có tác dụng làm hạ đường huyết, trong khi ngược lại có nhiều hormone trong cơ thể làm tăng đường huyết, như glucagon, adrenalin, glucocorticoids. Insulin trong các sản phẩm điều trị cũng như sau khi được tiêm vào mô dưới da có thể tồn tại ở các dạng: monomer (1 phân tử insulin), dimer (2 phân tử insulin kết hợp) và hexamer (6 phân tử insulin kết hợp với một nguyên tử Zn ở trung tâm). Insulin ở dạng monomer có thể khuếch tán nhanh vào mạch máu tạo ra tác dụng hạ đường huyết, trong khi insulin ở dạng dimer và hexamer khuếch tán chậm và cần thời gian chuyển hóa thành dạng monomer (Sơ đồ 1). Dựa vào đặc tính này mà các nhà khoa học đã tiến hành biến đổi phân tử insulin, nhằm: (1) giảm hình thành dạng dimer và hexamer để rút ngắn thời gian tác dụng của thuốc (như các insulin analog tác dụng nhanh: lispro, aspart, glulisine) và (2) tăng hình thành hoặc ổn định dạng hexamer, kết hợp với sự gắn vào albumin, để kéo dài tác dụng của thuốc (như các insulin analog tác dụng kéo dài: glargine, detemir, degludec).
Khi mới ra đời, insulin được sản xuất từ nguồn động vật, bao gồm insulin bò (insulin bovine) và insulin lợn (insulin porcine). Hiện nay, các sản phẩm insulin lưu hành trên thị trường đều là các insulin người được sản xuất bằng công nghệ DNA tái tổ hợp, từ 2 nguồn chính là vi khuẩn Escherichia coli hoặc nấm men Saccharomyces cerevisiae. Do đó, khái niệm “insulin” được đề cập trong bài viết này là insulin người tái tổ hợp.
2. PHÂN LOẠI INSULIN
2.1. Phân loại insulin theo nồng độ:
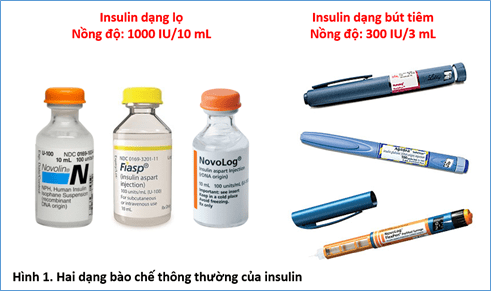
Nồng độ insulin được biểu thị bằng số đơn vị insulin (unit) trong 1 mililit sản phẩm. Ví dụ, insulin nồng độ 100 IU/1 mililit được ký hiệu là U100. Tương tự, insulin ở nồng độ thấp hơn, như 40 IU/1 mL là U40 và 80 IU/1 mL là U80. Điều quan trọng cần lưu ý là khi dùng loại insulin có nồng độ nào, thì nên dùng loại bơm tiêm có nồng độ tương ứng. Ví dụ, khi cần lấy 20 IU insulin bằng bơm tiêm U-100 (loại bơm tiêm chia 100 vạch, mỗi vạch tương ứng 1 IU khi dùng insulin nồng độ U100), nếu dùng insulin nồng độ U100 thì cần lấy đến vạch số 20, nhưng nếu dùng loại insulin nồng độ U40 thì cần lấy đến vạch số 50. Do nguy cơ dễ nhầm lẫn như vậy, các sản phẩm insulin nồng độ U40 và U80 hầu như đã bị loại bỏ, hiện nay trên thị trường chỉ đang lưu hành các sản phẩm insulin có nồng độ U100, ví dụ bút tiêm 300 IU/3 mL hoặc lọ tiêm 1000 IU/10 mL.
Gần đây, các hãng sản xuất bắt đầu giới thiệu ra thị trường các dạng insulin đậm đặc (Concentrated insulins), có nồng độ lớn hơn U100, dành cho bệnh nhân có nhu cầu sử dụng một liều lượng insulin lớn hơn thông thường. Ví dụ, insulin glargine U300 (biệt dược Toujeo của hãng Sanofi-Aventis), insulin regular U500 (biệt dược Humulin R U-500 của hãng Eli Lilly), insulin degludec U200 (biệt dược Tresiba U200 của hãng Novo Nordisk).
2.2. Phân loại insulin theo dạng dùng (quy cách đóng gói):
Insulin được đưa đến tay người bệnh dưới 2 dạng chính: lọ thuốc tiêm insulin 1000 IU/10 mL (vial) hoặc bút tiêm insulin 300 IU/3 mL (insulin pen) (Hình 1). Đối với dạng lọ, khi tiêm thuốc phải sử dụng một bơm tiêm insulin (insulin syringe) phù hợp. Đối với dạng bút, khi tiêm thuốc phải sử dụng một mũi kim (insulin needle) thích hợp. Hướng dẫn về sử dụng với từng dạng bào chế và cách lựa chọn bơm tiêm, mũi kim sẽ được trình bày chi tiết trong phần 4 của bài viết này.

Đối với dạng bút tiêm insulin, mỗi hãng sản xuất có các loại bút tiêm khác nhau. Các loại bút tiêm thường dùng được giới thiệu trong Bảng 2.

Ngoài ra, insulin còn được bào chế ở dạng khí dung (Inhaled insulin) và dạng uống (Oral insulin), dù không phổ biến.
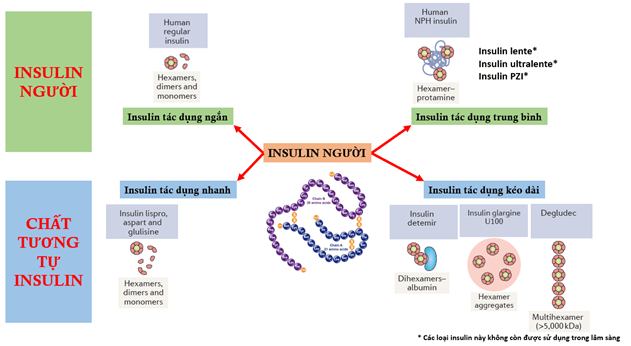
2.3. Phân loại insulin theo đặc tính dược lý:
Phân loại theo đặc tính dược lý, insulin có thể được chia thành 05 loại:
Insulin tác dụng nhanh (Rapid-acting insulin): insulin lispro, aspart, glulisine.
Insulin tác dụng ngắn (Short-acting insulin): insulin regular.
Insulin tác dụng trung gian/bán chậm (Intermediate-acting insulin): insulin NPH
Insulin tác dụng kéo dài (Long-acting insulin): insulin glargine, detemir, degludec.
Insulin trộn, hỗn hợp (Premixed/biphasic insulin): có thể là insulin người hoặc insulin analog trộn, hỗn hợp.
Đặc điểm của các loại insulin trên được trình bày trong Bảng 3.
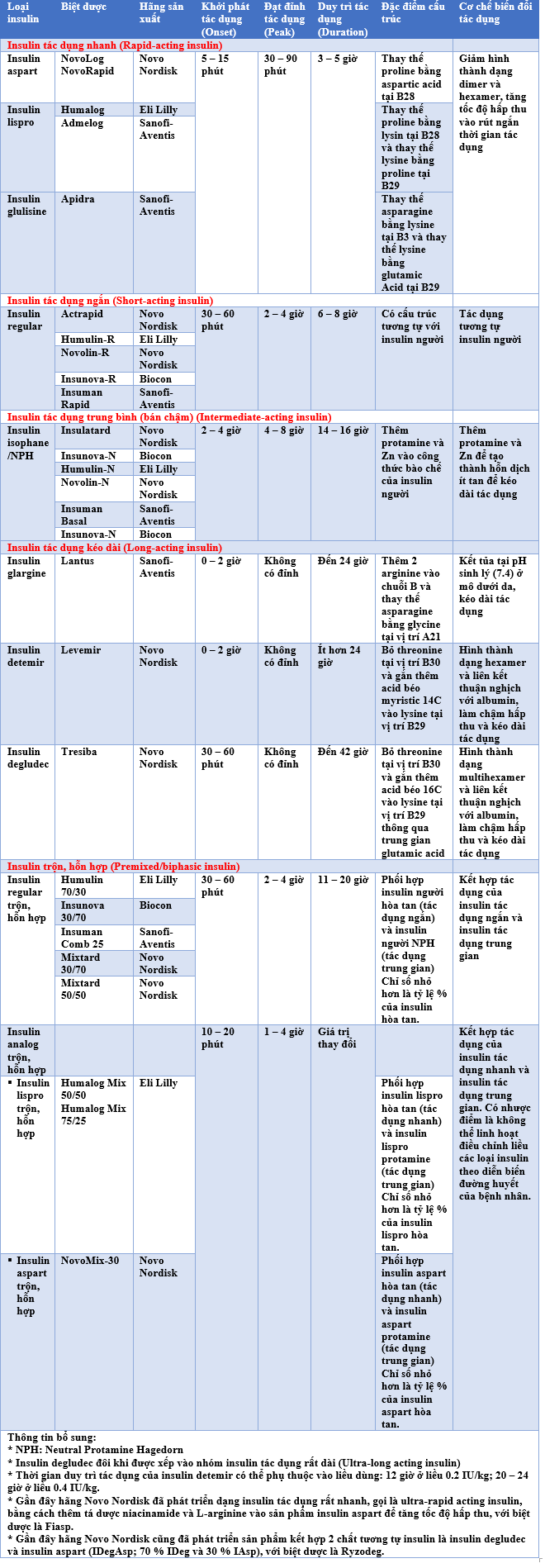
3. MỘT SỐ PHÁC ĐỒ TIÊM INSULIN THƯỜNG SỬ DỤNG TRONG LÂM SÀNG:
3.1. Phác đồ điều trị insulin trong đái tháo đường type 1:
Đái tháo đường type 1 đòi hỏi cung cấp insulin thay thế hoàn toàn cho insulin sinh lý của cơ thể, với nhiều mũi tiêm (từ 2 mũi trở lên) để đáp ứng nhu cầu insulin cả ngày. Một số phác đồ điều trị bằng insulin cho bệnh nhân đái tháo đường type 1 được trình bày trong các sơ đồ 2, 3, 4.
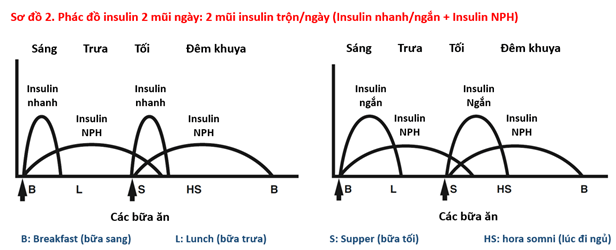
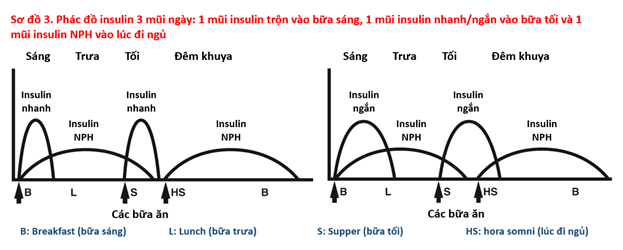
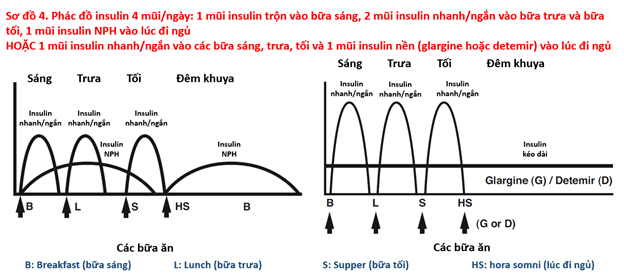
3.2. Phác đồ điều trị insulin trong đái tháo đường type 2:
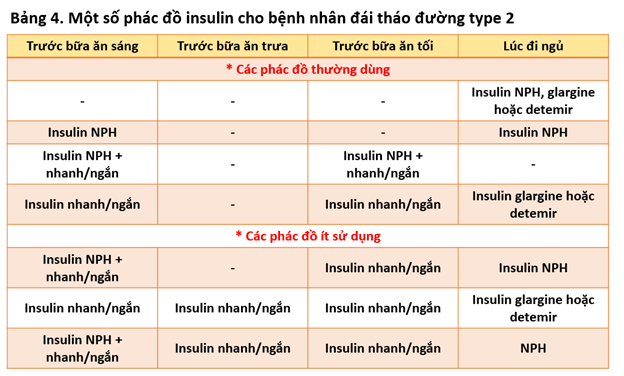
Ở bệnh nhân đái tháo đường type 2, khi đã sử dụng phối hợp các thuốc đường uống mà không hạ đường huyết đến mức mong muốn hoặc mức đường huyết lúc bắt đầu điều trị quá cao (HbA1c > 10% hoặc đường huyết ≥ 16.7 mmol/L), thì bệnh nhân cần phối hợp insulin để cải thiện kiểm soát đường huyết. Bảng 4 giới thiệu một số phác đồ sử dụng insulin cho bệnh nhân đái tháo đường type 2.
4. HƯỚNG DẪN SỬ DỤNG INSULIN:
4.1. Các yếu tố ảnh hưởng đến sự hấp thu của insulin:
Sự hấp thu của insulin thay đổi bởi nhiều yếu tố, điều này làm cho việc dự đoán tác dụng của insulin trở nên khó khăn và có nhiều thay đổi giữa các cá thể. Bảng 5 mô tả một số yếu tố ảnh hưởng đến sự hấp thu của insulin.

4.2. Các thông số và sự lựa chọn bơm tiêm (syringe) và kim tiêm (needle):
Khi sử dụng một bơm tiêm hay kim tiêm, các thông số cần quan tâm là dung tích (đối với bơm tiêm), cỡ kim và độ dài kim (đối với bơm tiêm, kim tiêm).
Do hầu hết các sản phẩm insulin trên thị trường hiện nay là insulin ở nồng độ U100, tức là 100 IU/1 mL, do đó, loại bơm tiêm thường dùng là bơm tiêm insulin U100, có dung tích 1 mL, trên bơm tiêm có chia vạch, khoảng cách giữa 2 vạch tương ứng với 2 IU insulin.
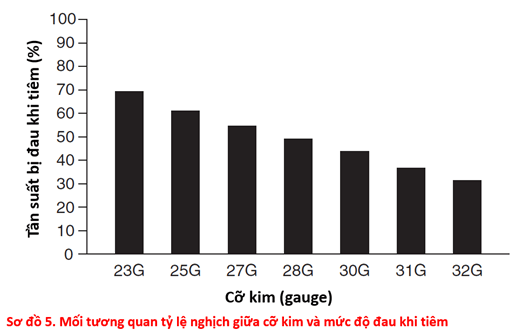
Đối với kim tiêm insulin, có 2 thông số cần quan tâm là cỡ kim (đơn vị là gauge, ký hiệu G) và độ dài kim (đơn vị tính là inch hoặc mm). Cỡ kim (gauge) là thông số biểu thị cho độ lớn đường kính ngoài của mũi kim. Tuy nhiên, cần lưu ý đây là một mối tương quan tỷ lệ nghịch, có nghĩa là số gauge càng lớn thì đường kính ngoài của mũi kim càng nhỏ và ngược lại. Ví dụ, mũi kim có cỡ là 31G sẽ mỏng và sắc hơn so với mũi kim có cỡ là 27G. Nhiều nghiên cứu đã cho thấy rằng, sử dụng một mũi kim mỏng và sắc (tức là gauge càng lớn) thì sẽ càng giảm độ đau cho người bệnh. Ví dụ, nghiên cứu của Arendt-Nielsen và cs (2006) đã chỉ ra sự tương quan tỷ lệ nghịch giữa cỡ kim và độ đau của bệnh nhân trong Sơ đồ 5.
Về độ dài mũi kim, hiện có sẵn trên thị trường các sản phẩm với độ dài mũi kim từ 4 đến 12.7 mm. Tuy nhiên, do insulin được tiêm dưới da, độ dài mũi kim được khuyến cáo sử dụng là từ 4 – 6 mm, bởi sẽ tránh nguy cơ tiêm thuốc vào bắp và giảm đau khi tiêm, tăng sự tuân thủ điều trị của người bệnh. Khi không có sẵn kim tiêm 4 – 6 mm, có thể sử dụng loại 8 mm, tuy nhiên cần phải kéo nhẹ vùng da lên để tránh tiêm thuốc vào bắp. Mũi kim 4 mm được xem là phù hợp nhất với mọi đối tượng bệnh nhân, bất kể tuổi, giới tính và thể trọng (BMI).
Về cỡ kim, khuyến cáo sử dụng cỡ kim từ 29G đến 32G khi tiêm insulin, không nên sử dụng cỡ kim bé hơn 29G bởi sẽ gây đau nhiều hơn. Hai loại kim tiêm insulin được sử dụng phổ biến hiện nay được giới thiệu trong Bảng 5.

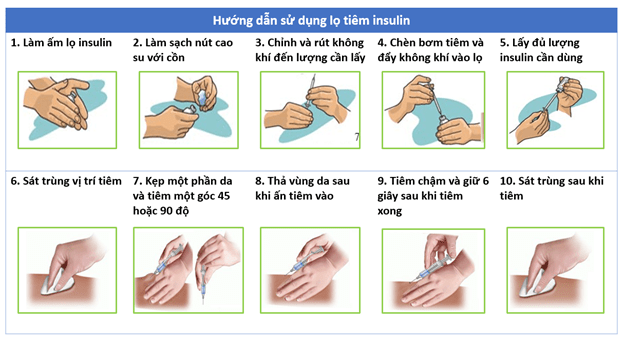
4.3. Sử dụng insulin dạng lọ:
4.4. Sử dụng insulin dạng bút tiêm:
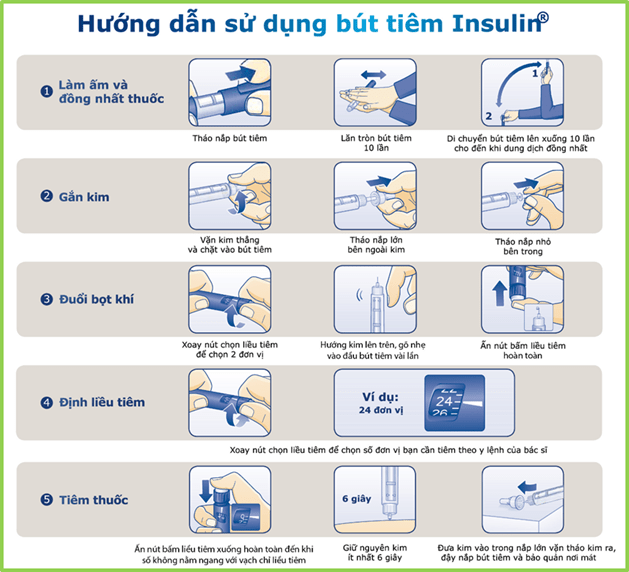
4.5. Một số lưu ý khác khi sử dụng insulin:
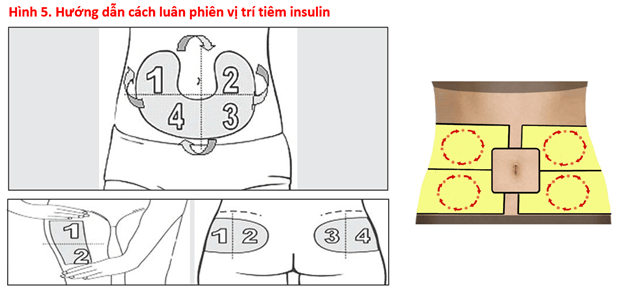
- Vị trí tiêm insulin: Insulin được khuyến cáo tiêm ở các vị trí như vùng bụng, bắp tay, đùi và mông như Hình 3.
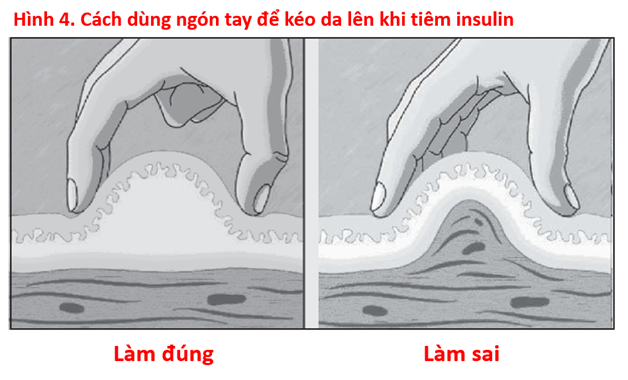
- Cách kéo da lên để tiêm insulin: Chỉ dùng ngón tay cái và ngón tay trỏ để kéo da lên, không dùng cả bàn tay để kéo da, vì như vậy sẽ có nguy cơ tiêm thuốc vào bắp, thay vì tiêm dưới da (Hình 4).
- Loạn dưỡng mỡ do insulin: Loạn dưỡng mỡ (Lipohypertrophy) là tác dụng phụ của điều trị với insulin, gây ra bởi tác dụng tăng sinh lớp mỡ của insulin. Tác dụng phụ này có thể được hạn chế bằng cách luân phiên giữa các vùng tiêm và trong mỗi vùng tiêm, lại luân phiên giữa các vị trí tiêm (Hình 4). Bệnh nhân không bao giờ được tiêm vào vùng da bị loạn dưỡng, da viêm, bị loét hay nhiễm trùng.
5. HƯỚNG DẪN BẢO QUẢN INSULIN:
Điều cần lưu ý là cách bảo quản insulin khi chưa sử dụng và khi đã sử dụng lần đầu có sự khác biệt nhau, nên cần hướng dẫn cho bệnh nhân thật cẩn thận (Bảng 7).

LỜI KẾT: Insulin là một thuốc quan trọng hàng đầu trong điều trị đái tháo đường. Do vậy, người dược sĩ cần nắm rõ đặc tính của các loại insulin và cách sử dụng thuốc để hướng dẫn cho bệnh nhân thao tác đúng, nhằm đảm bảo hiệu quả điều trị và an toàn của thuốc, tránh tai biến cho thể xảy ra cho người bệnh.
DS. Phạm Công Khanh – BV Hoàn Mỹ Đà Nẵng, Cựu SV ĐH Y Dược Huế
Tài liệu tham khảo:
- Bertram G. Katzung và cs. (2017). Basic & Clinical Pharmacology 14th edition. McGraw-Hill Education.
- Arendt-Nielsen L, Egekvist H, Bjerring P. Pain following controlled cutaneous insertion of needles with different diameters. Somatosens Mot Res 2006; 23: 37–43.
- Winston Crasto và cs (2016). Handbook of Insulin Therapies 2016. Springer.
- American Diabetes Association (2015). Practical Insulin – A Handbook for Prescribing Providers ADA 4th.
- Sri Lanka Medical Association (2017). Best Practice in Insulin Injection Technique: A Simplified Guideline.
- Frid A. H., Kreugel G., Grassi G., et al. New insulin delivery recommendations. Mayo Clinic Proceedings. 2016;91(9):1231–1255. doi: 10.1016/j.mayocp.2016.06.010.
- Kalra S, Balhara YS, Baruah MP. et al. The first Indian recommendations for best practices in insulin injection technique. Indian J Endocr Metab. 2012;16:876–85.
- Hansen Birtha, Matytsina Irina. Insulin administration: selecting the appropriate needle and individualizing the injection technique. Expert opinion on drug delivery. 2011;8:1395–1406.
- Frid A, et al. New injection recommendations for patients with diabetes. Diabetes Metab. 2010;36:S3–S18. doi: 10.1016/S1262-3636(10)70002-1.